急性GVHDの分類:造血幹細胞移植入門(44)
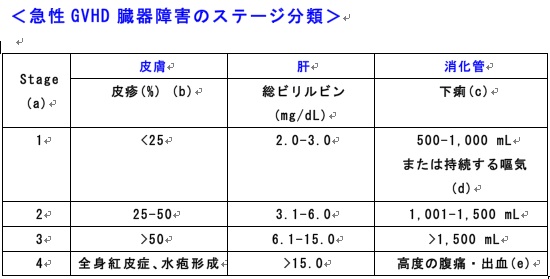
(a) ビリルビン上昇、下痢、皮疹をひきおこす他の疾患が合併すると考えられる場合はstageを1つ落とす。合併症が複数存在する場合や急性GVHDの関与が低いと考えられる場合、stageを2-3落としても良い。
(b) 火傷における「9の法則」を適応。
(c) 3日間の平均下痢量。
(d) 胃・十二指腸の組織学的証明が必要。
(e) 消化管GVHDのstage 4は、3日間平均下痢量>1,500 mLかつ、腹痛または出血(visible blood)を伴う場合を指す。腸閉塞の有無は問わない。
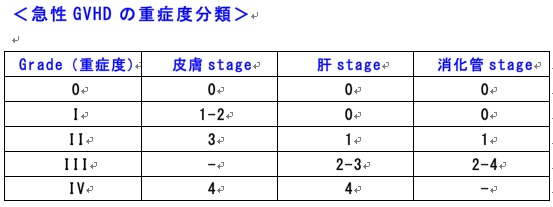
注1) ECOG performance status (PS) = 4の場合、臓器障害がstage 4に達しなくともgrade IVとする。
注2) 各臓器障害のstageのうち、1つでも満たしていればそのgradeを適用する。
注3) 「-」は障害の程度が何であれgradeには関与しない。
造血幹細胞移植入門:急性GVHDの分類
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:49
| 血液疾患(汎血球減少、移植他)
GVHDの病態・疫学:造血幹細胞移植入門(43)
造血幹細胞移植入門:GVHDの病態・疫学
GVHDは、造血幹細胞移植時に輸注されるドナーのリンパ球が、患者の組織・臓器を攻撃する免疫反応です。
同種移植後GVHDの他、抗腫瘍効果を期待して、自家造血細胞移植後人工的に誘導する自家GVHDもあります。
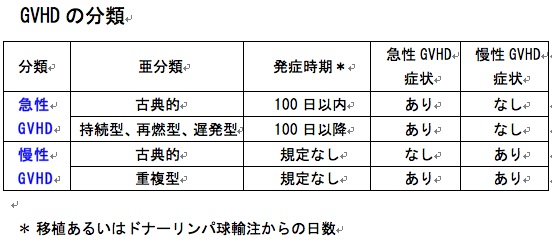
GVHDには、移植後100日以内に起こりやすい急性GVHDと、100日を過ぎてから起こりやすい慢性GVHDがあります(上表)。
Filipovich AH, Weisdorf D, Pavletic S, et al. National Institutes of Health consensus development project on criteria for clinical trials in chronic graft-versus-host disease: I. Diagnosis and staging working group report. Biol Blood Marrow Transplant. 2005;11:945-956.
ただし、移植100日以降の急性GVHDや、100日以内の慢性GVHDもあります。
急性・慢性GVHDの症状が同時に起こりますと、慢性GVHDに分類されます。
急性GVHDの発症機序として3段階モデルが提唱されています。
急性GVHD発症:3段階モデル30
第一段階:ホスト抗原提示細胞活性化
・前処置による組織傷害
・炎症性サイトカイン増加、消化管粘膜傷害によるエンドトキシンの体内流入
・ホスト抗原提示細胞(主に樹状細胞)活性化
・ドナーTリンパ球によるホスト由来抗原認識増強
第二段階:ドナーT細胞活性化
・ホスト抗原提示細胞によるドナーT細胞の活性化
・マクロファージ活性化と細胞傷害性T細胞増加
・抑制性T細胞(Treg)増加
第三段階:組織傷害
・炎症性ケモカイン増加によるT細胞・単球・顆粒球の活性化と組織への遊走
・マクロファージ、細胞傷害性T細胞、炎症性サイトカインによる組織傷害
Ferrara JL, Levine JE, Reddy P, Holler E. Graft-versus-host disease. Lancet. 2009;373:1550-1561.
慢性GVHDは、自己抗体が高頻度に検出されることから、膠原病に類似した自己免疫機序が考えられています。
ただし、適切な動物モデルが存在しないことから、病態は不明な点が多いです。
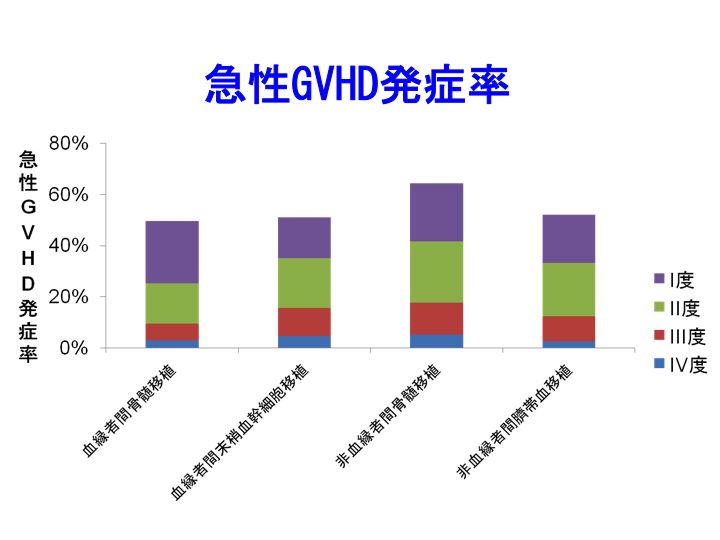
日本造血細胞移植学会平成20年全国調査報告書によりますと、II度以上急性GVHD発症率は、血縁者間骨髄移植25%、血縁者間末梢血幹細胞移植35%、非血縁者間骨髄移植42%、非血縁者間さい帯血移植33%でした(下図)。
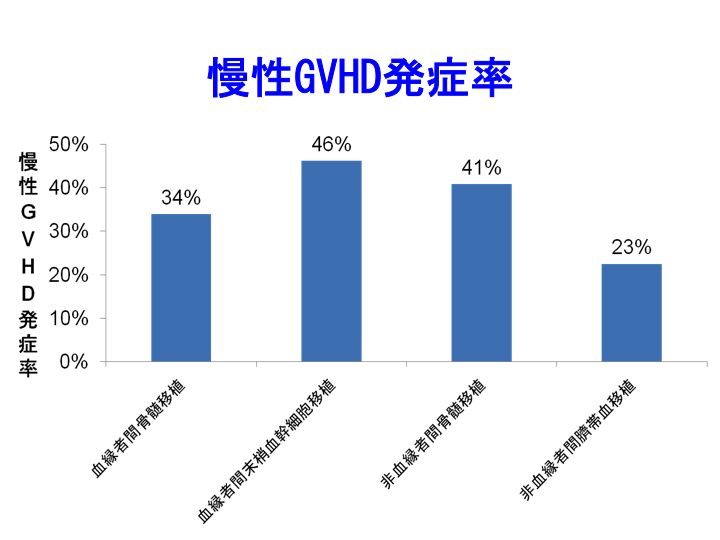
慢性GVHD発症率は、血縁者間末梢血幹細胞移植後が最も高かったです(下図)。同種移植患者の10-30%はGVHD関連合併症で死亡しますので、GVHD治療は重要です。
【関連記事】
・
幼若血小板比率(IPF)/網血小板(10回シリーズ)
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:20
| 血液疾患(汎血球減少、移植他)
医師国家試験問題(105回):血液内科 (血栓止血)/臨床問題2
血液内科(血栓止血領域)の医師国家試験問題(第105回)問題を紹介させていただきます。
前回に続きまして、今回も臨床問題です。
27歳の男性.腹痛と発疹とを主訴に来院した.3日前から腹痛と両下肢の赤い発疹とを生じた.両下腿から足背に浸潤を触れ,硝子圧試験で消退しない発疹が多発している.皮膚の病理組織学的検索で真皮上層に血管周囲性の炎症性細胞浸潤を認める.同時に蛍光抗体直接法を施行したところ免疫グロブリンの沈着を認める.下腿の写真(省略:もりあがった感じの紫斑)と皮膚生検組織の蛍光抗体直接法の写真(省略:血管壁に沈着している像)とを別に示す.
沈着している免疫グロブリンはどれか.
a IgA
b IgD
c IgE
d IgG
e IgM
(解説)
a Schönlein-Henoch紫斑病では、病理学的には小血管周囲の炎症性細胞浸潤と血管壁のIgA沈着が特徴です。
b,c,d,e IgA以外の沈着はみられません。
(診断)
Schönlein-Henoch紫斑病 (アレルギー性紫斑病)
(正答) a
(参考)
Schönlein-Henoch紫斑病 (アレルギー性紫斑病)
1. 小児に多い (成人にもあり)
2. 血管性出血性素因。毛細血管の透過性が亢進する。皮膚出血斑(特に、下肢に左右対称性の紫斑)を中心とした出血傾向。上気道感染が先行。
3. 時に、腹部症状(腸重積、腹痛、下血など)、関節痛、血尿、腎障害(IgA腎症に類似)を伴う。
4. 全身性の血管炎が本態。血管壁にIgAの沈着 。
5. PT、APTT、出血時間、血小板数は正常。時に、第XIII因子が低下。
腎障害がなければ、予後は良好。自然治癒も多い。
(参考)
本年は、一般問題でもSchönlein-Henoch紫斑病 (アレルギー性紫斑病)が出題されています。同一疾患が複数出題されていることに違和感を感じた医学生も多いのではないでしょうか。
医師国家試験問題:血液内科(血栓止血領域)へ
【リンク】
血液凝固検査入門(図解シリーズ)へ
播種性血管内凝固症候群(DIC)(図解シリーズ)へ
金沢大学血液内科・呼吸器内科HPへ
金沢大学血液内科・呼吸器内科ブログへ
研修医・入局者募集へ
投稿者:血液内科・呼吸器内科at 01:45
| 医師国家試験・専門医試験対策
医師国家試験問題(105回):血液内科 (血栓止血)/臨床問題1
血液内科(血栓止血領域)の医師国家試験問題(第105回)問題を紹介させていただきます。
今回は臨床問題です。
40歳の女性.動悸と息切れとを主訴に来院した.10日前から月経出血が止まらず,出血量もこれまでより多かった.さらに数日前から階段を昇るときに息切れと動悸とを感じるようになった.
脈拍96/分,整.血圧120/78mmHg.皮膚は蒼白で前胸部と下腿とに点状出血を認める.心音と呼吸音とに異常を認めない.腹部は平坦,軟で,肝・脾を触知しない.
血液所見:赤血球250万,Hb 7.5g/dl,Ht 24%,網赤血球3%,白血球8,800(骨髄球1%,桿状核好中球9%,分葉核好中球55%,好酸球1%,単球9%,リンパ球25%),血小板3,000.
骨髄血塗抹May-Giemsa染色標本を別に示す(省略:巨核球が増加している骨髄像).
最も考えられるのはどれか.
a 血栓性血小板減少性紫斑病(TTP)
b 特発性血小板減少性紫斑病(ITP)
c 急性骨髄性白血病
d 慢性骨髄性白血病
e 再生不良性貧血
(解説)
a 血栓性血小板減少性紫斑病(TTP)の五主徴は、1)血小板数減少、2)溶血性貧血(赤血球破砕像)、3)動揺する精神症状、4)腎障害、5)発熱、です。特に、2)3)はTTPに特徴的な所見です。
b 特発性血小板減少性紫斑病(ITP)は、血小板数の低下に伴う出血症状が特徴的です。出血に伴う貧血を合併することがあります。
c 急性骨髄性白血病では、骨髄抑制のためしばしば血小板数が低下しますが、芽球が骨髄や末梢血液で出現します。
d 慢性骨髄性白血病では、白血球数は著増します。血小板数はむしろ増加します(ただし急性転化しますと血小板数は低下します)。
e 再生不良性貧血では、汎血球減少症となります。骨髄での巨核球は減少します。
(診断)
特発性血小板減少性紫斑病(ITP)
(正解)
b
(参考)
特発性血小板減少性紫斑病 (idiopathic thrombocytopenic purpura: ITP)
血小板に対する自己抗体が産生され、血小板の破壊(脾で)が亢進し、血小板寿命は短縮し出血傾向をきたします。
小児科領域では先行感染を伴った急性型が多いのに対して(しばしば自然治癒する)、内科領域では先行感染のない慢性型が多いです(女性に多いです)。
【症状】 点状出血、粘膜出血など。
【検査&診断】
・血小板数の低下(PT&APTTは正常)(参考:血液凝固検査入門)。
・他血液疾患の除外(除外診断)。特にMDSは確実に否定。
・骨髄巨核球の増加。
・血小板結合性IgG(PAIgG)の上昇。
【治療】
必ずしも早期診断・治療が当てはまらない。
1)血小板数が数万以上では無治療で経過観察.
2)血小板数が2-3万以下で出血があれば、副腎皮質ステロイド。
3)無効例では、摘脾術を考慮。摘脾術に際して、免疫グロブリン大量療法。
4)免疫抑制療法。
5)ピロリ菌の除菌療法 :最近のITP治療のトピックス。今や、ITPの第一選択の治療。
【備考】
ITPと抗リン脂質抗体症候群(APS)の合併あり。摘脾術時の術後血栓症に注意。
【注意】
偽性血小板減少症(EDTA存在下でのみ血小板が凝集、知らないとITPと誤診されます。病気ではありません。出血なし。骨髄穿刺不要)
EDTA以外の抗凝固剤(例:ヘパリン、クエン酸ナトリウム)で、血小板凝集塊の形成がなくなり、真の血小板数を知ることができます。
【リンク】
血液凝固検査入門(図解シリーズ)へ
播種性血管内凝固症候群(DIC)(図解シリーズ)へ
金沢大学血液内科・呼吸器内科HPへ
金沢大学血液内科・呼吸器内科ブログへ
研修医・入局者募集へ
投稿者:血液内科・呼吸器内科at 01:40
| 医師国家試験・専門医試験対策
GVHD予防・治療の意義:造血幹細胞移植入門(42)
造血幹細胞移植入門:GVHD予防・治療の意義
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:21
| 血液疾患(汎血球減少、移植他)
網血小板(幼若血小板、IPF):造血幹細胞移植入門(41)
造血幹細胞移植入門:網血小板(幼若血小板、IPF)
骨髄から放出直後で細胞質がRNAに富む血小板は、網血小板(幼若血小板)と呼ばれます。
網血小板 reticulated platelet(幼若血小板 immature platelet)
・骨髄から放出直後の血小板
・細胞質内にRNAが豊富
・骨髄の血小板産生能を反映
・骨髄の巨核球数と相関
・自動血球分析装置で自動計測可能
網血小板は骨髄中巨核球数と相関し、骨髄での血小板産生能を反映します。
網血小板は従来フローサイトメトリー法で測定されていましたが、特殊技術が必要なため、一般への普及が遅れていました。
最近、汎用性に優れたXE IPF masterが開発され、網血小板は、
幼若血小板比率(immature platelet fraction: IPF)として自動測定が可能となりました(
幼若血小板比率(IPF)/網血小板)。
IPF測定は、以下での有用性が報告されています。
(1)特発性血小板減少性紫斑病、再生不良性貧血、肝硬変といった血小板減少性疾患の鑑別診断。
(2)化学療法や造血細胞移植後の血小板回復予測、血小板輸血適応の判断。
Abe Y, Wada H, Tomatsu H, et al. A simple technique to determine thrombopoiesis level using immature platelet fraction (IPF). Thromb Res. 2006;118:463-469.
Briggs C, Kunka S, Hart D, Oguni S, Machin SJ. Assessment of an immature platelet fraction (IPF) in peripheral thrombocytopenia. Br J Haematol. 2004;126:93-99.
IPFは造血幹細胞移植後血小板造血能回復の指標にもなり、血小板数回復に先行して一過性に増加します(
IPFサージ)(
幼若血小板比率(IPF)/網血小板)。
Takami A, Shibayama M, Orito M, et al. Immature platelet fraction for prediction of platelet engraftment after allogeneic stem cell transplantation. Bone Marrow Transplant. 2007;39:501-507.
IPFサージは、好中球回復と同じ生着の時期にみられ、拒絶例ではIPFサージが起こらなかったことから、造血幹細胞生着の指標にもなる可能性が考えられています。
特にさい帯血移植は造血回復が遅く、生着不全も多いことから、IPFサージは心強いランドマークになると思われます。
IPFは、血小板輸血の必要性判断にも有用(
幼若血小板比率(IPF)/網血小板)であり、網状赤血球数と同様、化学療法や造血幹細胞移植後の日常診療として測定すべき検査項目と考えられます。
参考:
幼若血小板比率(IPF)/網血小板:インデックス
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:56
| 血液疾患(汎血球減少、移植他)
造血回復:造血幹細胞移植入門(40)
造血幹細胞移植入門:造血回復
造血幹細胞移植後造血回復の目安として、白血球には
好中球数が、赤血球には
網状赤血球数が指標となりますが、血小板造血回復には、反応性の高い指標はこれまでありませんでした。
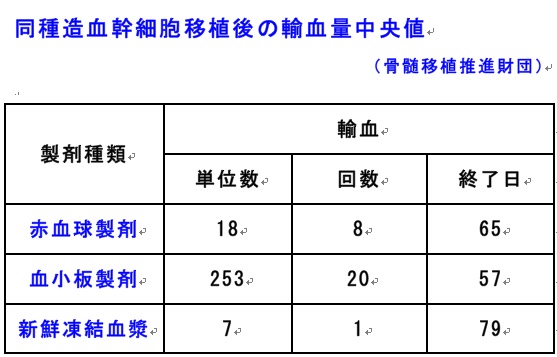
造血幹細胞移植後血小板輸血の回数は多く(表)、血小板輸血を繰り返すことにより起こる血小板輸血不応を回避するためにも、血小板造血回復の評価は重要です(参考:
幼若血小板比率(IPF)/網血小板:インデックス)。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:22
| 血液疾患(汎血球減少、移植他)
正着不全:造血幹細胞移植入門(39)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:正着不全
生着不全(graft failure)には、以下があります。
1次性生着不全:移植後一度も生着しない
2次性生着不全:生着後造血能が低下する
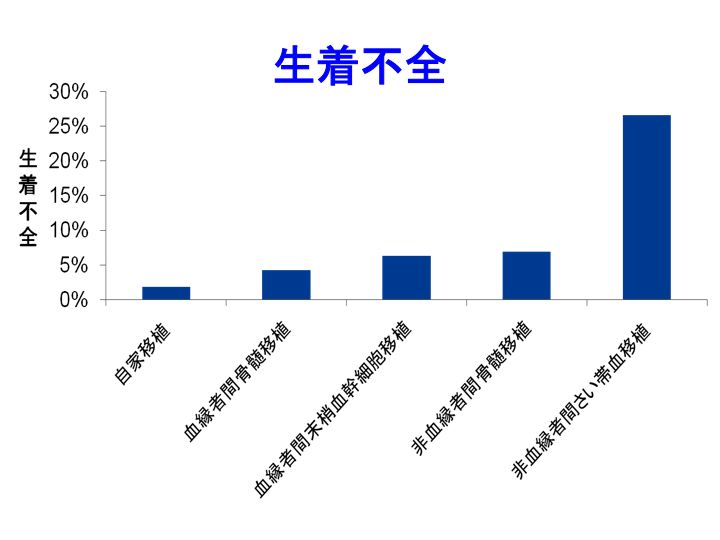
日本造血細胞移植学会全国調査報告書(平成20年度)によりますと、生着不全率は血縁者間骨髄移植4%、血縁者間末梢血幹細胞移植6%、非血縁者間骨髄移植7%、
非血縁者間さい帯血移植27%と、さい帯血移植が突出して高いです(上図)。
日本造血細胞移植学会. http://www.jshct.com/. 2010.
なお、これらはほとんどが1次性生着不全を反映していると考えられます。
2次性生着不全の正確な発生率は不明ですが、再生不良性貧血は2次性生着不全が起こりやすい印象があります。
生着不全はさらに、ドナー血液細胞が全く認められない「
拒絶(rejection)」と、ドナー血液細胞がみられる「
移植片機能低下(poor graft function)」に分けられます。
拒絶の原因には、患者のNK細胞・T細胞や、抗HLA抗体などの関与が知られています。
Host-versus-donor方向のHLA不適合があれば、拒絶されやすくなります。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 21:53
| 血液疾患(汎血球減少、移植他)
正着:造血幹細胞移植入門(38)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:正着
前処置の毒性(副作用)を乗り越え、同種造血幹細胞移植受けた患者が第1に達成すべきステップが、「
生着(engraftment)」です。
造血幹細胞生着とは、輸注した造血幹細胞が、患者の骨髄で血液細胞を作り始めること(=造血能の再構築)を指します。
通常は、
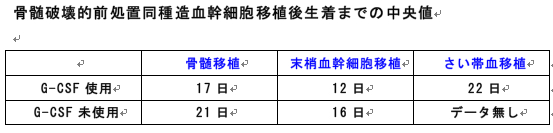
好中球数が3日連続500/μl以上になる最初の日を生着日とします。
造血幹細胞移植後生着までの日数は、骨髄移植が17日、末梢血幹細胞移植が12日、さい帯血移植が22日です(G-CSF使用時)(表)。
Bensinger WI, Martin PJ, Storer B, et al. Transplantation of bone marrow as compared with peripheral-blood cells from HLA-identical relatives in patients with hematologic cancers. N Engl J Med. 2001;344:175-181.
Takahashi S, Iseki T, Ooi J, et al. Single-institute comparative analysis of unrelated bone marrow transplantation and cord blood transplantation for adult patients with hematologic malignancies. Blood. 2004;104:3813-3820.
骨髄移植・末梢血幹細胞移植はG-CSFを使わないこともあります(費用の問題に加え、全身放射線照射前処置骨髄移植直後のG-CSF投与により急性GVHD発症が誘発される可能性が、動物実験で指摘されています)。
Morris ES, MacDonald KP, Kuns RD, et al. Induction of natural killer T cell-dependent alloreactivity by administration of granulocyte colony-stimulating factor after bone marrow transplantation. Nat Med. 2009;15:436-441.
ただし、さい帯血移植は生着が遅いため、原則として移植後G-CSFを使用します。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:50
| 血液疾患(汎血球減少、移植他)
医師国家試験問題(第105回):血小板数増加
血液内科(血栓止血領域)の医師国家試験問題(第105回)問題を紹介させていただきます。
血小板が増加するのはどれか。
a. 肝硬変
b. 血友病
c. 真性多血症
d. 多発性骨髄腫
e. Glanzmann病
f. 巨赤芽球性貧血
g. 急性骨髄性白血病
h. 播種性血管内凝固(DIC)
i. 溶血性尿毒症症候群(HUS)
(解説)
a 肝硬変では、脾腫を伴った汎血球減少症がみられやすいです。
b 血友病は、伴性劣性遺伝する先天性出血性素因です。関節内出血や筋肉内出血が特徴的な臨床症状です。活性化部分トロンボプラスチン時間(APTT)が延長しますが、プロトロンビン時間(PT)や出血時間は正常です。血小板数は正常です。血液凝固検査入門(図解シリーズ)
c 真性多血症では、赤血球数増加のみならず、しばしば白血球数や血小板数が増加します。
d 多発性骨髄腫では、しばしばしばしば貧血、血小板数減少がみられます。
e Glanzmann病(血小板無力症)は、血小板膜糖蛋白GPIIb/IIIaが欠損する先天性出血性素因です。血小板機能が低下することを反映して、出血時間が延長します(PT&APTTは正常です)。血小板数は正常です。
f 巨赤芽球性貧血は、ビタミンB12欠乏や葉酸欠乏が原因となります。大球性貧血、汎血球減少症がみられます。
g 急性骨髄性白血病では、血小板数は低下します。
h 播種性血管内凝固症候群(DIC)では、微小血栓が多発する結果、血小板や凝固因子といった止血因子は消費性に低下します。その他、FDP上昇、Dダイマー上昇、フィブリノゲン低下、PT延長、トロンビン-アンチトロンビン複合体(TAT)上昇などが重要所見です。
i 溶血性尿毒症症候群(HUS)では、1)微小血管障害性溶血性貧血、2)血小板数減少、3)急性腎不全が、3主徴です。病原性大腸菌の産生するVero毒素が原因の一つであることは有名です。
(血小板数の上昇と低下)
上記の疾患において、
血小板数が低下する疾患:肝硬変、多発性骨髄腫、巨赤芽球性貧血、急性骨
髄性白血病、播種性血管内凝固(DIC)、溶血性尿毒症症候群(HUS)
血小板数が上昇する疾患:真性多血症
血小板数が正常である疾患:血友病、Glanzmann病
(正答) c
【リンク】
血液凝固検査入門(図解シリーズ)へ
播種性血管内凝固症候群(DIC)(図解シリーズ)へ
金沢大学血液内科・呼吸器内科HPへ
金沢大学血液内科・呼吸器内科ブログへ
研修医・入局者募集へ
投稿者:血液内科・呼吸器内科at 01:01
| 医師国家試験・専門医試験対策
北陸血管病変研究会のご案内(冨山佳昭先生の講演要旨)
第12回北陸血管病変研究会
日時:平成23年3月3日(木) 18:20〜20:30
場所:ホテル日航金沢 3階 孔雀の間
製品紹介
PGI2誘導体製剤 プロサイリン錠20 科研製薬(株)
開会の辞 金沢大学医薬保健研究域医学系細胞移植学 教授 中尾 眞二
一般演題
座長 金沢大学 循環器内科 教授 山岸 正和 先生
◆「脂質メディエーター スフィンゴシン−1−リン2型受容体S1PR2は粥状動脈硬化に関与する」
王 飛、岡本 安雄、吉岡 和晃、多久和 典子、山本 靖彦、多久和 陽
金沢大学医学系研究科 血管分子生理学
◆ 「ヘムオキシゲナーゼ—1による凝固線溶系の制御」
丸山慶子1、森下英理子1,2、関谷暁子1、朝倉英策2、大竹茂樹1,2
谷内江昭宏3、中尾眞二2
1.金沢大学大学院医学系研究科病態検査学
2.金沢大学医薬保健研究域医学系細胞移植学
3.金沢大学医薬保健研究域医学系血管発生発達病態学
◆ 「冠動脈ステント治療における新生内膜増殖:動脈硬化粥腫進展・退縮からの解析」
多田隼人、川尻剛照、高畠 周、坪川俊成、今野哲雄、林 研至、内山勝晴、井野秀一、山岸正和
金沢大学附属病院 循環器内科
特別講演
座長 金沢大学大学院医学系研究科血管分子生理学 教授 多久和 陽 先生
「アテローム血栓症の分子機構:血小板の新たな役割」
大阪大学医学部附属病院 輸血部 病院教授 冨山 佳昭 先生
《講演要旨》
病的血栓形成の予防とその制御は、現代医療に課せられた大きな課題である。
動脈血栓の主体は血小板であり、動脈硬化進展と血栓形成は互いの病態形成に影響しあうため、最近ではアテローム血栓症(atherothrombosis)として捉えられている。
最近、動脈硬化の発症・進展には単球/マクロファージ系の関与のみならず、それに先んじて血小板粘着を含む微小血栓形成が関与していることが明らかとなってきた。活性化した血小板はIL-1β、CD40L、RANTESなどのサイトカインを放出し、血管内皮や単球/マクロファージの活性化を誘導し動脈硬化を進展させるわけである。この観点から血栓形成抑制は、ひいては動脈硬化進展も抑制しうることが期待される。
一方、血栓形成は血小板表面の種々の接着分子を介した接着現象であり、血栓形成初期には血小板膜糖蛋白GPIb-IXとvon Willebrand因子の結合により血小板が粘着し、それに引き続いて活性化した血小板膜GPIIb-IIIa(インテグリンαIIbβ3)を介して血小板どうしの凝集塊を生じ血栓を形成する。
さらにトロンビンやトロンボキサンA2合成、濃染顆粒からのADPの放出を生じ、これらの血小板活性化物質は、positive feedback機構により血小板をさらに活性化し、血栓をより強固にすると考えられる。
しかしながら、一方では血栓形成をnegativeに制御している分子の存在が明らかにされており、演者らはNOやPGI2に加え、新たにadiponectinが血小板機能に抑制的に作用することを報告している。
このように血栓形成はその促進因子と抑制因子のバランスにより制御されている。
本講演では、これらの制御因子の中で、血栓形成のセンサー分子としてのP2Y12受容体およびGPVI、CLEC-2に焦点をあて、その欠損患者の成績も含め講演する。
閉会の辞 金沢大学医薬保健研究域医学系 血管分子生物学 教授 山本 博 先生
共催 北陸血管病変研究会 科研製薬株式会社
【リンク】
血液凝固検査入門(図解シリーズ)へ
播種性血管内凝固症候群(DIC)(図解シリーズ)へ
金沢大学血液内科・呼吸器内科HPへ
金沢大学血液内科・呼吸器内科ブログへ
研修医・入局者募集へ
投稿者:血液内科・呼吸器内科at 01:20
| 研究会・セミナー案内
医師国家試験問題:血液内科(血栓止血領域)
第105回医師国家試験問題より、血液内科(血栓止血領域)に関連した問題を紹介させていただきます。
Schönlein- Henoch紫斑病の血液検査で正しいのはどれか?
a 出血時間の延長
b 血小板数の減少
c 第XIII因子の低下
d プロトロンビン時間(PT)の延長
e 活性化部分トロンボプラスチン時間(APTT)の延長
(解説)
a 出血時間が延長するのは、1)血小板数の減少、2)血小板機能の低下、3)血管壁の脆弱性のある場合、の3つです。これらのいずれも満たさなければ、出血性疾患であっても出血時間は正常です。
b 本疾患では血小板数は正常です。
c 本疾患では第XIII因子の低下がみられることがあり、治療としても第XIII因子製剤が使用されることがあります。
d 本疾患ではPTは正常です。PTが延長する代表的な疾患として、ビタミンK欠乏症、肝不全、DICなどがあります。
e 本疾患ではAPTTは正常です。APTTが延長する代表的な疾患として、血友病A、血友病B、von Willebrand病、ループスアンチコアグラントなどがあります。
(疾患解説)
Schönlein-Henoch紫斑病 (アレルギー性紫斑病)
1. 小児に多い (成人にもあり)
2. 血管性出血性素因。毛細血管の透過性が亢進する。皮膚出血斑( 特に、下肢に左右対称性の紫斑 )を中心とした出血傾向。上気道感染 が先行。
3. 時に, 腹部症状(腸重積、腹痛、下血など)、関節痛、血尿、腎障害(IgA腎症に類似)を伴う。
4. 全身性の血管炎が本態。血管壁にIgAの沈着 。
5. PT、APTT、出血時間、血小板数は正常。時に、第XIII因子が低下。
6. 腎障害がなければ、予後は良好。自然治癒も多い。
(正答)
c
【リンク】
血液凝固検査入門(図解シリーズ)へ
播種性血管内凝固症候群(DIC)(図解シリーズ)へ
金沢大学血液内科・呼吸器内科HPへ
金沢大学血液内科・呼吸器内科ブログへ
研修医・入局者募集へ
投稿者:血液内科・呼吸器内科at 01:14
| 医師国家試験・専門医試験対策
血液型不適合移植時の輸血:造血幹細胞移植入門(37)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:血液型不適合移植時の輸血血液製剤選択
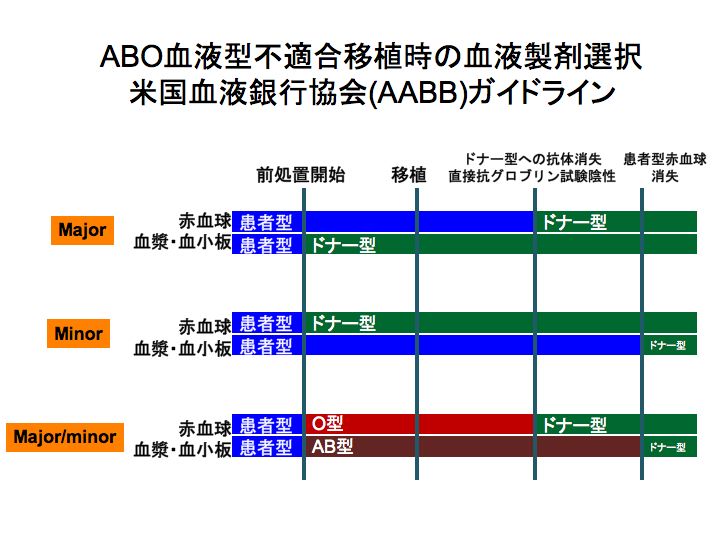
ABO不適合移植時の輸血血液製剤選択は、米国血液銀行協会ガイドライン(図)に従います。
造血幹細胞移植後の輸血は、血小板輸血が中心となります。
患者がRhD陰性の場合、RhD陰性提供者を第一選択としますが、見つからない場合、RhD陽性でもやむを得ません。
この場合、RhD不適合移植となります。
患者がRhD陽性・提供者がRhD陰性の場合、移植後の赤血球輸血はRhD陰性製剤を第一選択とします。
血小板・FFPは、Rh血液を特定する必要はありません。
患者がRhD陰性・提供者がRhD陽性の場合、 ABO主不適合と同様、赤血球除去処理を行います。
患者がRhD陽性・提供者がRhD陰性の場合、提供者のリンパ球が患者赤血球に感作され、抗D抗体が産生される恐れがあります(溶血性貧血が起こります)。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:38
| 血液疾患(汎血球減少、移植他)
血液型不適合移植の方法:造血幹細胞移植入門(36)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:血液型不適合移植の方法
主不適合または主副不適合骨髄移植の場合:
造血幹細胞液に含まれるドナー赤血球を除去した上で、患者に輸注します。自動血球分離装置を用いれば、赤血球95%以上の除去が期待できます。
ただし、単核球回収率は通常80%程度のため、生着不全の危険性が高まる可能性があります。
患者の抗赤血球抗体価が高い(256倍以上)場合、以前は免疫吸着カラムや血漿交換により患者血漿中の抗体除去を行っていました。
しかし、患者の負担が大きく、ドナー赤血球除去だけで通常は安全に移植可能なため、最近はほとんど行われていません。
赤血球生着は、血液型適合と副不適合が中央値21日なのに対し、主不適合または主副不適合の場合、中央値は32日です。
移植後抗A抗体・抗B抗体検査、クームス試験を定期的に実施する必要があります。赤芽球ろうの危険性もあります。
副不適合骨髄移植の場合:
遠心により造血幹細胞液の上清を除去した後、輸注します。
なお、副不適合移植後、ドナーのリンパ球が患者赤血球に対する抗体を産生し、移植後早期に溶血性貧血を起こすことがあります(passenger lymphocyte syndrome)。
これは主副不適合でも生じえます。
通常はIgG抗体ですが、IgG抗体に先行してIgM抗体が産生されることがあります。
移植後抗A抗体・抗B抗体、クームス試験を定期的に実施します。
末梢血幹細胞・さい帯血移植:
赤血球・血漿の混入が少ないため、赤血球除去や上清除去は通常行いません。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:57
| 血液疾患(汎血球減少、移植他)
北陸血管病変研究会のご案内
第12回北陸血管病変研究会
当番世話人 中尾眞二
世話人 金子周一、多久和陽、竹原和彦、山岸正和、山本博(五十音順)
日時:平成23年3月3日(木) 18:20〜20:30
場所:ホテル日航金沢 3階 孔雀の間
参加費:500円
製品紹介:PGI2誘導体製剤 プロサイリン錠20 科研製薬(株)
一般演題:3題予定
特別講演
「アテローム血栓症の分子機構:血小板の新たな役割」
大阪大学医学部附属病院 輸血部 病院教授 冨山 佳昭 先生
共催 北陸血管病変研究会 科研製薬株式会社
【リンク】
血液凝固検査入門(図解シリーズ)へ
播種性血管内凝固症候群(DIC)(図解シリーズ)へ
金沢大学血液内科・呼吸器内科HPへ
金沢大学血液内科・呼吸器内科ブログへ
研修医・入局者募集へ
投稿者:血液内科・呼吸器内科at 01:05
| 研究会・セミナー案内
血液型不適合移植とは:造血幹細胞移植入門(35)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:血液型不適合移植とは
レシピエント(患者)とドナーのABO血液型が異なる移植を、
ABO血液型不適合移植と言います。
ABO血液型不適合移植には、以下があります。
・主不適合(major mismatch):患者血清中にドナー赤血球に対する規則抗体がある場合。
・副不適合(minor mismatch):ドナー血漿中に患者赤血球に対する規則抗体がある場合。
・主副不適合(major/minor mismatch):上記の両者を含む場合。
副不適合以外は、通常ドナーから患者へ赤血球輸血できない組合せです。
ABO血液型以外の血液型不適合移植もあります。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:48
| 血液疾患(汎血球減少、移植他)
造血幹細胞(子供から)の採取:造血幹細胞移植入門(34)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:造血幹細胞(子供から)の採取
特に子どもの患者に血縁者間同種造血幹細胞移植を計画する場合、15歳以下の子どもがドナーになることがあります。
その場合、親が説明を受け同意者となり、患者側の利益のみが優先されがちです。
しかし、その場合でも、ドナーである子どもの人権に十分配慮する必要があります。
1-15歳以下が小児ドナーとなります。
日本小児血液学会「健常小児ドナーからの造血幹細胞採取に関する倫理指針」に則り、ドナー候補者が10歳未満の場合、安全性を考慮し、長期の安全性が確立していない末梢血幹細胞採取は行ないません。
日本小児血液学会「健常小児ドナーからの造血幹細胞採取に関する倫理指針」. http://www.jsph.info/JSPH-SCT.html. 2010.
ドナー候補者が10歳以上の場合は、骨髄採取か末梢血幹細胞採取か選択できます。
また、1歳未満や重度の心身障害のある兄弟姉妹は、原則としてドナーになりません。
父または母が病気になり、15歳以下の子どもが親のドナーになる場合、親の同意だけでなく、原則として各施設の倫理委員会など第三者による客観的な判断が必要です。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:38
| 血液疾患(汎血球減少、移植他)
造血幹細胞(さい帯血)の採取:造血幹細胞移植入門(33)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:造血幹細胞(さい帯血)の採取
さい帯血は、赤ちゃんやお母さんに負担がかからない、安全な方法で採取されます。
出産が終わったあと、胎盤とさい帯血に残っている血液を採取し、凍結保存されます。
赤ちゃんやお母さんに痛みや苦痛はなく、分娩後の経過にも影響しません。
さい帯血の採取方法には、赤ちゃんが生まれた後、胎盤がお母さんの体内に残っている間に採取する「
娩出前採取」と、胎盤娩出後、さい帯につながった胎盤をお母さんの体外へ取り出したあとに採取する「
娩出後採取」があります。
なお、さい帯血が採取できる施設はかぎられます。
そのほか、企業が赤ちゃん自身のためにその赤ちゃんのさい帯血を保存する「
さい帯血の私的保存」は、安全性や実効性など多くの問題があり、日本造血細胞移植学会と日本さい帯血バンクネットワークは反対しています。
日本造血細胞移植学会. http://www.jshct.com/. 2010.
日本さい帯血バンクネットワーク. http://www.j-cord.gr.jp/. 2010.
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:28
| 血液疾患(汎血球減少、移植他)
造血幹細胞(末梢血幹細胞)の採取:造血幹細胞移植入門(32)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:造血幹細胞(末梢血幹細胞)の採取
G-CSF(顆粒球コロニー刺激因子)を投与したのち、流血中の造血幹細胞が増えてきたころを見計らって、血球分離装置を用いて採取されます。
自家末梢血幹細胞の採取では、G-CSFの前に抗がん剤治療を受けることもあります。
血球分離装置は、成分献血で広く用いられています。
血球分離装置では、遠心分離により造血幹細胞が含まれる分画だけを効率よく分離・採取します。
これは「
アフェレーシス」と呼ばれています。
十分に造血幹細胞が採取できなかった場合は、緊急に骨髄採取が計画されることもあります。
採取した造血幹細胞を含む血液はそのまま患者に輸血するか、あるいは凍結保存しておき、移植の直前に解凍し輸血(輸注)します。
ドナーには採取前健康診断、採取のための入院(通常1-7日程度)、採取後の健康診断が必要となります。
末梢血幹細胞採取では、G-CSFの使用や造血幹細胞採取に伴い副作用が起こる恐れがあります。
通常は一時的なものですが、非常に稀ながら、後遺障害や死亡例の報告もあります。
Miller JP, Perry EH, Price TH, et al. Recovery and safety profiles of marrow and PBSC donors: experience of the National Marrow Donor Program. Biol Blood Marrow Transplant. 2008;14:29-36.
Halter J, Kodera Y, Ispizua AU, et al. Severe events in donors after allogeneic hematopoietic stem cell donation. Haematologica. 2009;94:94-101.
Pulsipher MA, Chitphakdithai P, Miller JP, et al. Adverse events among 2408 unrelated donors of peripheral blood stem cells: results of a prospective trial from the National Marrow Donor Program. Blood. 2009;113:3604-3611.
末梢血幹細胞採取に際しては、担当医から十分に説明を受け、納得した上でのぞむことが大切です。
なお、末梢血幹細胞採取に関しても、ドナーを対象とした損害賠償保険があります。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:23
| 血液疾患(汎血球減少、移植他)
造血幹細胞(骨髄)の採取:造血幹細胞移植入門(31)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:造血幹細胞(骨髄)の採取
移植用の骨髄は、全身麻酔をかけた上で、腸骨と呼ばれる腰の骨に針を繰り返し刺し注射器で吸い上げて採取されます。
骨髄採取量の目安は、患者の
体重1 kgあたり15 mlです。
ただし、ドナーの体格やヘモグロビン値により、これより少なくなることがあります。
準備する自己血貯血量の目安は、予定の骨髄採取量から200-400 mlを引いた量(通常は200の倍数)です。
骨髄採取を開始した後、骨髄細胞数が十分にとれていないと判断された場合は、準備した自己血量プラス400 mlを超えない範囲で、採取する骨髄量を増やすことがあります。
たとえば、50 kgの患者に体重60 kgの健康なドナーから骨髄を採取する場合、予定の採取量は750 ml、準備する自己血量は400 ml、採取量の上限は800 mlになります。
同種骨髄移植で用いる骨髄は、原則として患者の移植と同じ日に採取します。
ドナーには、採取前健康診断、自己血貯血、麻酔科受診(病院によっては不要)、採取のための入院(通常4-5日程度)、採取後の健診が必要となります。
骨髄採取は、全身麻酔で行われるますので、全身麻酔の合併症が起こる危険性があります。
よくみられる副作用として、骨髄採取後腰の痛みが1−2週続くことがあります。
また麻酔中に気管や尿道に管を挿入するため、採取後に喉や尿道が痛むことがあります。
このような副作用は通常一時的なものです。
ただし、非常に稀ですが、後遺障害や死亡も含め重篤な副作用も報告されています(図は次回の記事になります)。
日本造血細胞移植学会. http://www.jshct.com/. 2010.
Miller JP, Perry EH, Price TH, et al. Recovery and safety profiles of marrow and PBSC donors: experience of the National Marrow Donor Program. Biol Blood Marrow Transplant. 2008;14:29-36.
骨髄採取に際しては、担当医から十分に説明を受け、納得した上でのぞむことが大切です。なお、ドナーを対象とした損害賠償保険があります。
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:11
| 血液疾患(汎血球減少、移植他)
小児悪性リンパ腫/再生不良性貧血の適応:造血幹細胞移植入門(30)
造血幹細胞移植入門(インデックス)へ
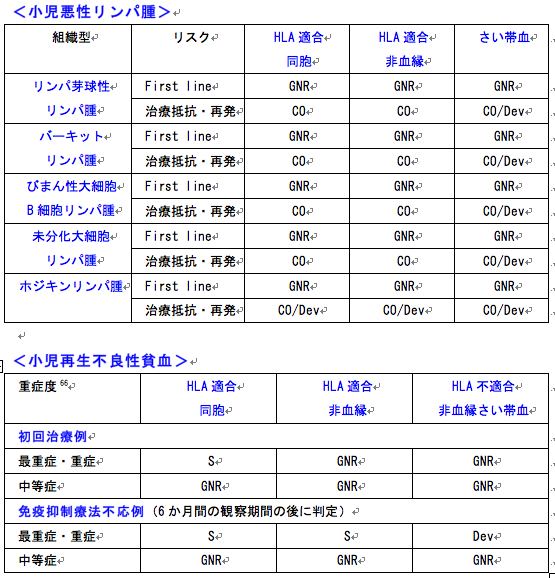
造血幹細胞移植入門:小児悪性リンパ腫/再生不良性貧血の適応
(日本造血細胞移植学会. http://www.jshct.com/. 2010.)
S:standard care 移植が標準治療(合併症、QOLなど不利益も検討し総合的に決定)
CO:clinical option 移植を考慮してもよい場合
Dev:developmental 開発中であり、臨床試験として実施すべき
GNR:generally not recommended 一般的には勧められない
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:49
| 血液疾患(汎血球減少、移植他)
小児急性リンパ性白血病の適応:造血幹細胞移植入門(29)
造血幹細胞移植入門(インデックス)へ
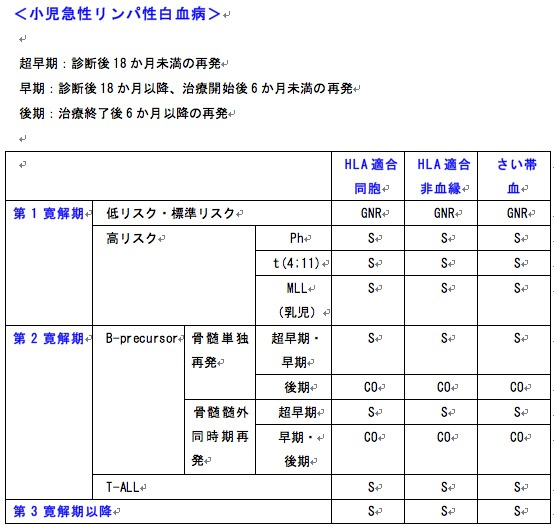
造血幹細胞移植入門:小児急性リンパ性白血病の適応
(日本造血細胞移植学会. http://www.jshct.com/. 2010.)
S:standard care 移植が標準治療(合併症、QOLなど不利益も検討し総合的に決定)
CO:clinical option 移植を考慮してもよい場合
Dev:developmental 開発中であり、臨床試験として実施すべき
GNR:generally not recommended 一般的には勧められない
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:25
| 血液疾患(汎血球減少、移植他)
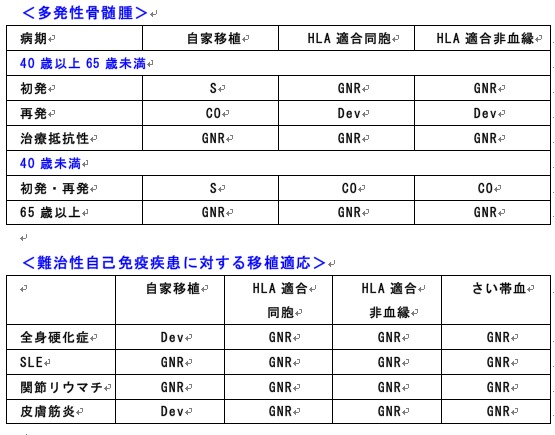
骨髄腫/自己免疫疾患の適応:造血幹細胞移植入門(28)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:骨髄腫/自己免疫疾患の適応
(日本造血細胞移植学会. http://www.jshct.com/. 2010.)
S:standard care 移植が標準治療(合併症、QOLなど不利益も検討し総合的に決定)
CO:clinical option 移植を考慮してもよい場合
Dev:developmental 開発中であり、臨床試験として実施すべき
GNR:generally not recommended 一般的には勧められない
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:51
| 血液疾患(汎血球減少、移植他)
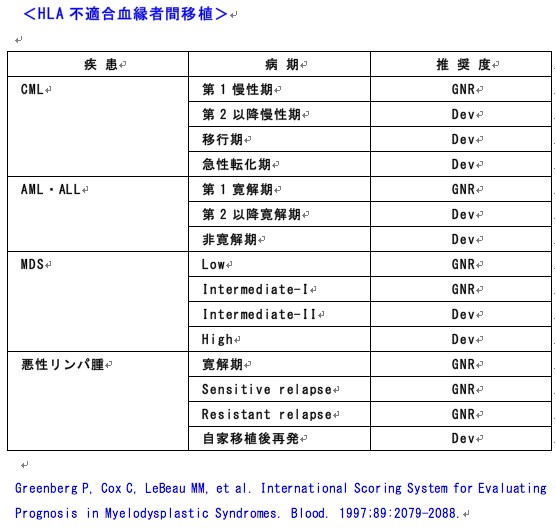
HLA不適合血縁者間移植の適応:造血幹細胞移植入門(27)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:HLA不適合血縁者間移植の適応
(日本造血細胞移植学会. http://www.jshct.com/. 2010.)
S:standard care 移植が標準治療(合併症、QOLなど不利益も検討し総合的に決定)
CO:clinical option 移植を考慮してもよい場合
Dev:developmental 開発中であり、臨床試験として実施すべき
GNR:generally not recommended 一般的には勧められない
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:39
| 血液疾患(汎血球減少、移植他)
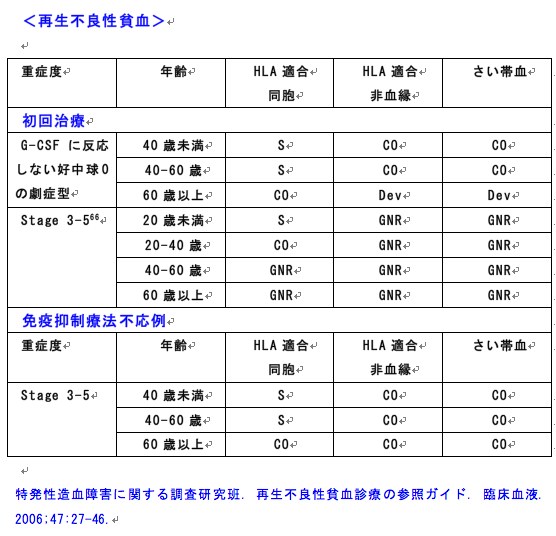
再生不良性貧血の適応:造血幹細胞移植入門(26)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:再生不良性貧血の適応
(日本造血細胞移植学会. http://www.jshct.com/. 2010.)
S:standard care 移植が標準治療(合併症、QOLなど不利益も検討し総合的に決定)
CO:clinical option 移植を考慮してもよい場合
Dev:developmental 開発中であり、臨床試験として実施すべき
GNR:generally not recommended 一般的には勧められない
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:25
| 血液疾患(汎血球減少、移植他)
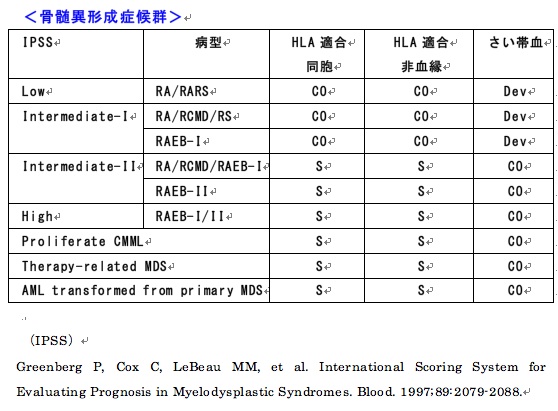
骨髄異形成症候群の適応:造血幹細胞移植入門(25)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:骨髄異形成症候群の適応
(日本造血細胞移植学会. http://www.jshct.com/. 2010.)
S:standard care 移植が標準治療(合併症、QOLなど不利益も検討し総合的に決定)
CO:clinical option 移植を考慮してもよい場合
Dev:developmental 開発中であり、臨床試験として実施すべき
GNR:generally not recommended 一般的には勧められない
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:13
| 血液疾患(汎血球減少、移植他)
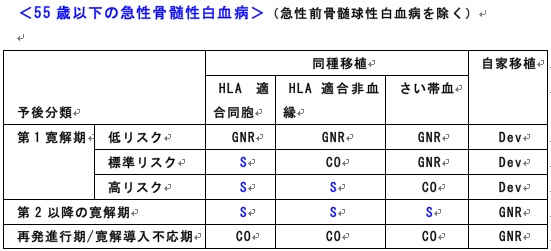
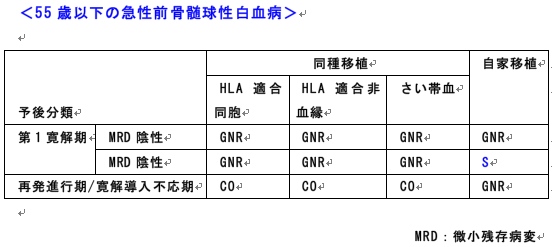
急性白血病の適応:造血幹細胞移植入門(24)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:急性白血病の適応
(日本造血細胞移植学会. http://www.jshct.com/. 2010.)
造血幹細胞移植の適応や幹細胞源(骨髄・末梢血幹細胞・さい帯血)・前処置の選択は、移植施設により異なります。
各施設の移植実績や無菌室などの設備状況、臨床試験などがかかわってきます。
国内施設毎の移植実績や疾患毎の移植成績は、日本造血細胞移植学会ウェブページの全国調査報告書から参照可能です。
日本造血細胞移植学会は、最近、移植に関するガイドラインを積極的に作成しています(表)。
このガイドラインを踏まえた上で、移植の適応を検討します。
S:standard care 移植が標準治療(合併症、QOLなど不利益も検討し総合的に決定)
CO:clinical option 移植を考慮してもよい場合
Dev:developmental 開発中であり、臨床試験として実施すべき
GNR:generally not recommended 一般的には勧められない
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:28
| 血液疾患(汎血球減少、移植他)
移植前評価:造血幹細胞移植入門(23)
造血幹細胞移植入門(インデックス)へ
造血幹細胞移植入門:適応の考え方と移植前評価
<移植適応の考え方>
1990年代にミニ移植が始まってから造血幹細胞移植の適応は急激に拡大し、60歳代の患者や臓器障害を有する患者にも、移植が治療選択肢の1つに考えられるようになってきました。
ただし、造血幹細胞移植は、通常の化学療法や放射線治療、免疫抑制療法より毒性が強く、治療に伴う死亡(治療関連死亡)も多いため、造血幹細胞移植の適応は、それ以外の治療法より生存期間や生活の質(quality of life: QOL)が上回る症例に限られます。
<移植前の評価>
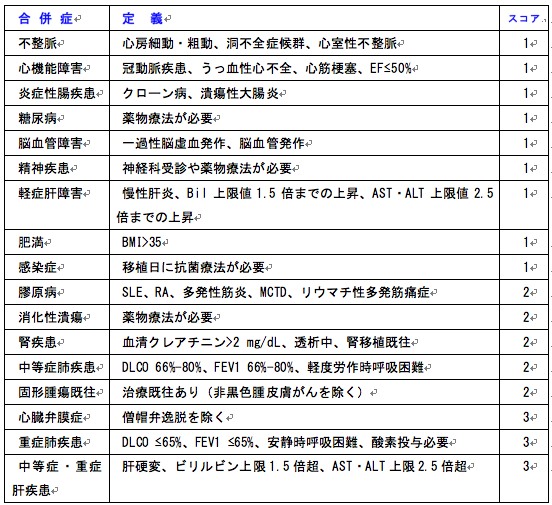
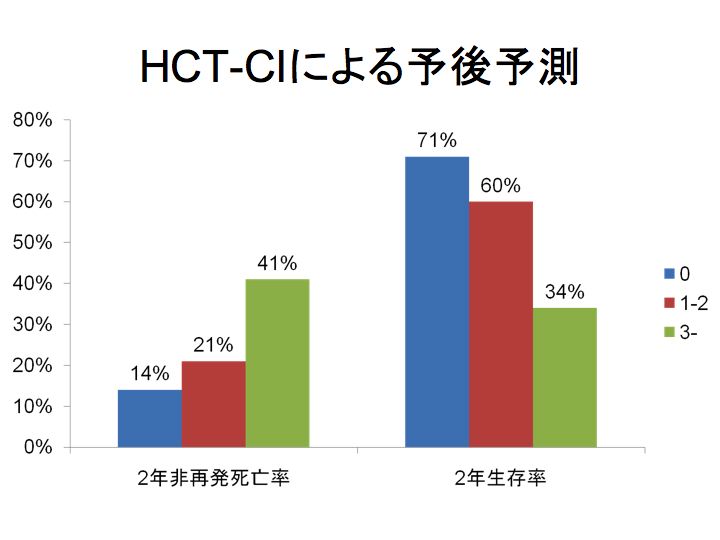
同種造血幹細胞移植の適応が考慮された患者は、移植前の全身状態と
合併症(comorbidity)を評価し、HCT-CIスコア
(下表)を算出します。
Sorror ML, Maris MB, Storb R, et al. Hematopoietic cell transplantation (HCT)-specific comorbidity index: a new tool for risk assessment before allogeneic HCT. Blood. 2005;106:2912-2919.
これは、造血幹細胞移植の予後予測に有用です。
HCT-CIスコアの合計が3点以上の場合、予後は著しく不良であり、造血幹細胞移植を行うべきか慎重に判断します
(下図)。
なお、HCT-CIは、多発性骨髄腫に対する自家造血幹細胞移植前の評価にも役立ちます。
Labonte L, Iqbal T, Zaidi MA, et al. Utility of comorbidity assessment in predicting transplantation-related toxicity following autologous hematopoietic stem cell transplantation for multiple myeloma. Biol Blood Marrow Transplant. 2008;14:1039-1044.
【関連記事】
【リンク】金沢大学血液内科・呼吸器内科関連
金沢大学 血液内科・呼吸器内科ホームページ
金沢大学 血液内科・呼吸器内科ブログ
研修医・入局者募集
投稿者:血液内科・呼吸器内科at 01:36
| 血液疾患(汎血球減少、移植他)